Перейти к:
Сравнение тулиевого и гольмиевого лазеров с традиционной трансуретральной резекцией мочевого пузыря при немышечно-инвазивном раке мочевого пузыря
https://doi.org/10.21886/2308-6424-2024-12-3-70-78
Аннотация
Ведение. Золотым стандартом лечения немышечно-инвазивного рака мочевого пузыря (НМИРМП) среднего и высокого рисков является трансуретральная резекция (ТУР) опухоли мочевого пузыря в сочетании с внутрипузырной терапией. Однако эта процедура может привести к серьёзным осложнениям. В то же время исследования различных лазеров для лечения НМИРМП продемонстрировали их безопасность и эффективность. Однако данная тема изучена не в полной мере и мало практикуется в клинической онкоурологии, что делает её необходимой для дальнейшего изучения.
Цель исследования. Сравнить тулиевый и гольмиевый лазеры с традиционной трансуретральной резекцией (ТУР) мочевого пузыря при немышечно-инвазивном раке мочевого пузыря (НМИРМП).
Материалы и методы. В нашей работе в зависимости от метода лечения 84 пациента с НМИРМП были разделены на три группы. Пациентам группы 1 (27 человек, 34,14%) выполнили лазерную тулиевую резекцию мочевого пузыря, пациентам группы 2 (25 человек, 29,76%) — лазерную гольмиевую резекцию и пациентам группы 3 (32 человека, 38,10%) — стандартную ТУР. Всем пациентам в дооперационном периоде проводили стандартный комплекс общеклинических и инструментальных методов исследования при РМП. Выбор метода оперативного лечения определяли путём информированного согласия пациентов с учётом преимуществ и недостатков трёх хирургических процедур. Все операции были проведены в соответствии со стандартными протоколами.
Результаты. В группе стандартной ТУР длительность операции наибольшая и составляет 20,5 ± 7,4 минут. Лазерные технологии уменьшают продолжительность операционного периода до 16,3 ± 5,3 минут при использовании гольмиевого лазера и до 14,7 ± 5,2 минут при использовании тулиевого лазера. Также в группах 1 и 2 отмечены меньшая длительность послеоперационного орошения (4,4 ± 1,8 и 4,7 ± 1,6 часа) и более короткие сроки послеоперационной катетеризации (1,5 ± 0,08 и 1,6 ± 0,08 дней) мочевого пузыря по сравнению с группой 3, где данные показатели составили 16,4 ± 2,5 часа и 2,5 ± 0,13 дней соответственно. Среди пациентов подвергнутых гольмиевой и тулиевой резекции отмечена более высокая частота регистрации безрецидивной выживаемости, а независимыми прогностическими факторами, влияющими на прогноз НМИРМП во всех группах, являются предполагаемый тип операции, опухоль мочевого пузыря в анамнезе и патологическая стадия.
Заключение. Применение лазерных технологий (тулиевого, гольмиевого лазеров) при резекции стенки мочевого пузыря по поводу НМИРМП перспективно и даёт хороший клинический результат, сопоставимый (а в некоторых случаях — превосходящий) ТУР мочевого пузыря.
Ключевые слова
Для цитирования:
Попов С.В., Гусейнов Р.Г., Помешкин Е.В., Скрябин О.Н., Сивак К.В., Перепелица В.В., Лелявина Т.А., Малышев Е.А. Сравнение тулиевого и гольмиевого лазеров с традиционной трансуретральной резекцией мочевого пузыря при немышечно-инвазивном раке мочевого пузыря. Вестник урологии. 2024;12(3):70-78. https://doi.org/10.21886/2308-6424-2024-12-3-70-78
For citation:
Popov S.V., Huseynov R.G., Pomeshkin E.V., Scriabin O.N., Sivak K.V., Perepelitsa V.V., Lelyavina T.A., Malyshev E.A. Comparison of thulium and holmium lasers with conventional transurethral bladder resection for non-muscle invasive bladder cancer. Urology Herald. 2024;12(3):70-78. (In Russ.) https://doi.org/10.21886/2308-6424-2024-12-3-70-78
Введение
Рак мочевого пузыря (РМП) является одним из наиболее частых урологических злокачественных новообразований, которое может представлять собой как папиллярную опухоль с низким потенциалом прогрессирования, так и мышечно-инвазивное заболевание, склонное к отдалённому метастазированию. РМП является наиболее часто встречающимся среди злокачественных опухолей мочевых путей, занимая у мужчин 7-е место, а у женщин — 17-е по распространённости в структуре онкологических патологий [1]. Примерно 75 – 85% впервые диагностированного РМП ограничивается слизистой оболочкой (Ta или Tis) или подслизистой оболочкой (T1), который интерпретируется специалистами как немышечно-инвазивный РМП (НМИРМП). Он представляет трудности как в диагностике, так и в прогнозировании, характеризуется значительной вариабельностью индивидуального риска рецидива и прогрессирования [2][3]. Риск прогрессирования НМИРМП и развития рецидива варьируется в зависимости от степени и глубины опухоли, например, высокодифференцированный T1 имеет частоту рецидивов почти 50%. [4].
Золотым стандартом лечения НМИРМП среднего и высокого рисков является трансуретральная электрорезекция опухоли мочевого пузыря в сочетании с внутрипузырной терапией [5]. Однако эта процедура может привести к таким серьёзным осложнениям, как повреждение запирательного нерва, перфорация мочевого пузыря, стриктура устья мочеточника, послеоперационная макрогематурия, особенно у пациентов, принимающих антикоагулянты [6].
Лазерные хирургические вмешательства характеризуются высокой локальностью и скоростью, минимальной травматизацией здоровых тканей, хорошим гемостазом. Исследования продемонстрировали безопасность и эффективность различных лазеров для лечения НМИРМП, включая тулиевый, гольмиевый лазер [7], литий-триборатный лазер зелёного света [8] и калий-титанил-фосфатный лазер [9].
Однако данная тема изучена не в полной мере и мало практикуется в клинической онкоурологии, что делает её необходимой для дальнейшего изучения.
Цель исследования: сравнить тулиевый и гольмиевый лазеры с традиционной трансуретральной резекцией (ТУР) мочевого пузыря при немышечно-инвазивном раке мочевого пузыря.
Материалы и методы
В работе на базе СПб ГБУЗ «Клиническая больница Святителя Луки» было проведено исследование 84 пациентов (мужчины — 61 (72,62%); женщины — 23 (27,38%)), возрастной диапазон 49 – 72 года с НМИРМП.
В зависимости от метода лечения пациенты были разделены на три группы. Пациентам группы 1 (27 человек, 34,14%) выполнили лазерную тулиевую резекцию мочевого пузыря, пациентам группы 2 (25 человек, 29,76%) — лазерную гольмиевую резекцию и пациентам группы 3 (32 человека, 38,10%) — стандартную ТУР.
Всем пациентам в дооперационном периоде выполняли стандартный комплекс общеклинических и инструментальных методов исследования (ультразвуковая эхокардиография, компьютерная томография органов грудной и брюшной полости, забрюшинного пространства, магнитно-резонансная томография органов малого таза, цистоскопия, цитологическое исследование осадка мочи).
Выбор метода оперативного лечения определяли путём информированного согласия пациентов с учётом преимуществ и недостатков трёх хирургических процедур. Все операции были проведены в соответствии со стандартными протоколами. Использовали тулиевый волоконный лазер FiberLase U-max (ООО НТО «ИРЭ-Полюс», Фрязино, РФ) и гольмиевый лазер Lumenis Pulse™ 100H (“Lumenis Ltd.”, Yokneam, Israel).
После вмешательств пациентам с промежуточным и высоким риском внутрипузырно проводили терапию БЦЖ еженедельно в течение 6 недель, затем раз в две недели в течение 6 недель, а затем один раз в месяц в течение 10 месяцев. Для пациентов с высоким риском были добавлены ежемесячные внутрипузырные инстилляции в течение 1 – 2 лет. Ультразвуковую эхографию и цистоскопию выполняли каждые 3 месяца в течение первых 2 лет после операции для повторного наблюдения.
Статистический анализ. Статистическая обработка данных выполнена с использованием пакетов прикладных программ Statistica 10 (StatSoft inc., Tulsa, Oklahoma, USA). Нормальность распределения проверяли с помощью Shapiro-Wilk test. Для описания количественных показателей использовали среднее значение (M) и стандартное отклонение в формате (± SD). Качественные показатели представлены в виде абсолютных чисел (n) и долей / частот (%). Статистические гипотезы о значимости различий между группами по количественным шкалам проверяли с использованием one-way ANOVA test, для сравнения номинальных данных применяли Pearson’s chi-square test + Yates’ correction. Параметр отношения рисков / hazard ratio (HR) c указанием 95% CI (CI — confidence interval, доверительный интервал), рассчитывали в результате использования регрессионной модели пропорциональных рисков Cox (Cox regression). Процедуру построения кривых выживаемости осуществляли с помощью метода Kaplan-Meier. Уровень статистической значимости был зафиксирован на уровне вероятности ошибки 5% (р < 0,05).
Результаты
Базовые клинические характеристики пациентов, такие как возраст, пол, количество опухолей в анамнезе, стадия опухолевого процесса, степень дифференцировки опухоли были сопоставимы в группах (табл. 1).
Таблица 1. Клиническая характеристика пациентов
Table 1. Clinical characteristics of patients
Показатели Indicators | Группа 1 Group 1 (n = 27) | Группа 2 Group 2 (n = 25) | Группа 3 Group 3 (n = 32) | P |
Возраст, лет Age, years | 62,4 ± 8,4 | 63,8 ± 9,7 | 64,2 ± 11,2 | 0,301 |
Пол, n (%) Gender, n (%) | ||||
Мужчины Men | 17 (62,96) | 18 (72) | 26 (81,25) | 0,289 |
Женщины Women | 10 (37,05) | 7 (28) | 6 (18,75) | 0,109 |
Опухоль МП в анамнезе, n (%) History of BCa, n (%) | 5 (18,52) | 3 (12) | 4 (12,5) | 0,265 |
Число опухолей Tumor number | 2,7 ± 2,6 | 2,1 ± 2,8 | 2,3 ± 3,8 | 0,231 |
Размер опухоли, см Tumor size, cm | 1,8 ± 0,6 | 2,1 ± 0,7 | 1,9 ± 0,9 | 0,174 |
Одиночные Single | 8 (29,63) | 7 (28,00) | 6 (18,75) | 0,453 |
Множественные Multiple | 19 (70,37) | 18 (72,00) | 26 (81,25) | 0,451 |
Локализация опухоли, n (%) Tumor localization, n (%) | ||||
Правая, n (%) Right, n (%) | 10 (37,04) | 9 (36,00) | 14 (43,75) | 0,203 |
Левая, n (%) Left, n (%) | 12 (44,44) | 12 (48,00) | 12 (37,5) | 0,092 |
Другая, n (%) Other, n (%) | 5 (18,52) | 4 (16,00) | 6 (18,75) | 0,174 |
Т стадирование, n (%) T stage, n (%) | ||||
Тa | 12 (44,44) | 10 (40,00) | 11 (34,38) | 0,307 |
Tis | 2 (7,41) | 1 (4,00) | 3 (9,38) | 0,384 |
T1 | 13 (48,15) | 14 (56,00) | 18 (56,25) | 0,295 |
Степень дифференцировки Differentiation grade (WHO 2004/2016) | ||||
ПУННЗП PUNLMP | 0 | 2 (8,00) | 1 (3,12) | 0,473 |
Низкая Low grade | 7 (25,93) | 8 (32,00) | 13 (40,63) | 0,301 |
Высокая High grade | 20 (74,07) | 15 (60,00) | 18 (56,25) | 0,409 |
Риск, n (%) Hazard, n (%) | ||||
Промежуточный Intermediate | 5 (18,52) | 7 (28,00) | 6 (18,75) | 0,302 |
Высокий High | 22 (81,48) | 18 (72,00) | 26 (81,25) | 0,549 |
Примечание. МП — мочевой пузырь;
ПУННЗП — папиллярная уротелиальная неоплазия низкого злокачественного потенциала
Note. BCa — bladder; PUNLMP — papillary urothelial neoplasia with low malignant potential
Основные периоперационные переменные пациентов исследуемых групп приведены в таблице 2. В группе стандартной ТУР мочевого пузыря длительность операции составила 20,5 ± 7,4 минут. Использование лазерных технологий уменьшает продолжительность операционного периода. Так в группе пациентов, перенёсших лазерную резекцию мочевого пузыря с использованием тулиевого волокна, время операции составило 14,7 ± 5,2 минут, а в группе пациентов, подвергнутых резекции с применением гольмиевого лазера, — 16,3 ± 5,3 минут. Также в группах 1 и 2 наблюдалось уменьшение длительности послеоперационного орошения мочевого пузыря (4,4 ± 1,8 и 4,7 ± 1,6 часа соответственно) по сравнению с группой 3, где данный показатель составил 16,4 ± 2,5 часов (р < 0,001). Сроки послеоперационной катетеризации мочевого пузыря сокращены в группах 1 и 2 до 1,5 ± 0,08 и 1,6 ± 0,08 дней соответственно по сравнению с группой пациентов, которым выполнена стандартная ТУР мочевого пузыря (2,5 ± 0,13 дней) (р = 0,002).
Таблица 2. Сравнительная характеристика основных периоперационных показателей
Table 2. Comparative characteristics of the main perioperative parameters
Показатели Indicators | Группа 1 Group 1 (n = 27) | Группа 2 Group 2 (n = 25) | Группа 3 Group 3 (n = 32) | P |
Длительность операции, мин Surgery time, min | 14,7 ± 5,2 | 16,3 ± 5,3 | 20,5 ± 7,4 | 0,075 |
Рефлекс запирательного нерва, n (%) Reflex of the occlusive nerve, n (%) | 0 | 0 | 6 (18,75) | 0,015 |
Перфорация мочевого пузыря, n (%) Perforation of the bladder, n (%) | 0 | 0 | 0 | |
ТУР-синдром, n (%) TUR-syndrome, n (%) | 0 | 0 | 0 | |
Послеоперационная макрогематурия, n (%) Postoperative macrohematuria, n (%) | 3 (11,11) | 4 (16,00) | 19 (59,38) | < 0,001 |
Послеоперационное орошение, n (%) Postoperative irrigation, n (%) | 4 (14,81) | 5 (20,00) | 16 (50,00) | < 0,001 |
Длительность орошения, часы Irrigation duration, hours | 4,4 ± 1,8 | 4,7 ± 1,6 | 16,4 ± 2,5 | < 0,001 |
Повторный хирургический гемостаз, n (%) Repeated surgical hemostasis, n (%) | 0 | 0 | 2 (6,25) | 0,012 |
Послеоперационная катетеризация, дни Postoperative catheterization, days | 1,5 ± 0,08 | 1,6 ± 0,08 | 2,5 ± 0,13 | 0,002 |
Повторная резекция, n (%) Repeated resection, n (%) | 4 (14,81) | 3 (12) | 5 (15,63) | 0,189 |
Рецидив в течение 3 месяцев, n (%) Relapse within 3 months, n (%) | 0 | 0 | 2 (6,25) | 0,012 |
Рецидив в течение 12 месяцев, n (%) Relapse within 12 months, n (%) | 1 (3,70) | 2 (8,00) | 5 (15,63) | 0,018 |
Примечание. ТУР — трансуретральная резекция
Note. TUR — transurethral resection
В группах тулиевой и гольмиевой лазерной резекции при НМИРМП продемонстрирована более высокая частота регистрации безрецидивной выживаемости по сравнении с ТУР мочевого пузыря на протяжении всего периода наблюдения (рис.).
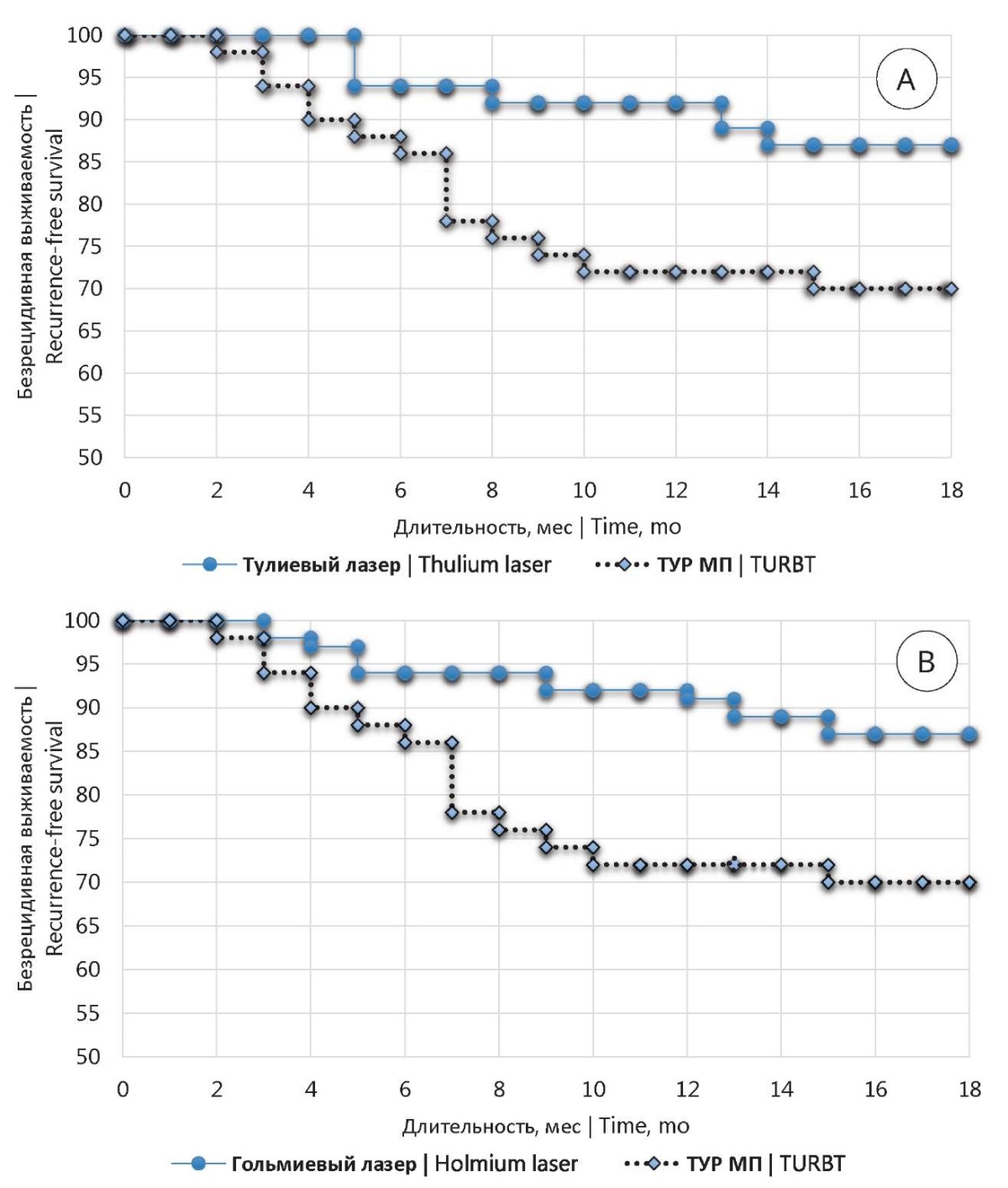
Рисунок. Кривая Kaplan-Meier безрецидивной выживаемости:
А — пациенты перенёсшие тулиевую лазерную резекцию и стандартную ТУР;
В — пациенты, перенёсшие гольмиевую лазерную резекцию и стандартную ТУР
Figure. Kaplan-Meier curve of recurrence-free survival:
A — patients who underwent thulium laser resection and standard TURBT;
B — patients who underwent holmium laser resection and standard TURBT
Результаты проведения одномерной и многомерной регрессии Кокса в отношении оценки прогностической ценности переменных приведены в таблицах 3 – 5.
Таблица 3. Одномерная и многомерная регрессии Кокса
в отношении оценки прогностической ценности переменных у пациентов группы 1
Table 3. Univariate and multivariate Cox regression
regarding the assessment of predictive value of variables in group 1 patients
Показатели Indicators | Одномерный анализ Univariate analysis | Многомерный анализ Multivariate analysis | |||
HR (95% CI) | p | HR (95% CI) | p | ||
ТУР МП TURBT | 0,366 (0,136 – 1,017) | 0,052 | 0,266 (0,095 – 0,757) | 0,011 | |
Повторная резекция (нет) Repeated resection (none) | 0,038 (0,001 – 7,680) | 0,227 | |||
Пол (женский) Sex (female) | 0,827 (0,306 – 2,245) | 0,710 | |||
Возраст (< 70 лет) Age (< 70 years) | 2,188 (0,803 – 5,988) | 0,120 | |||
Опухоль МП в прошлом (нет) Tumor history (none) | 3,368 (1,405 – 8,077) | 0,004 | 4,317 (1,731 – 10,767) | 0,002 | |
Число опухолей (одиночная) Tumor number (single) | 1,515 (0,646 – 3,550) | 0,335 | |||
Размер опухоли (< 3 см) Tumor size (< 3 cm) | 0,538 (0,158 – 1,824) | 0,538 | |||
Локализация опухоли (другая) Tumor localisation (other) | 1,125 (0,441 – 2,880) | 0,803 | |||
Т стадия (Ta) T stage (Ta) | 3,480 (1,175 – 10,301) | 0,022 | 3,031 (1,021 –8,995) | 0,043 | |
Степень дифференцировки (ПУННЗП и низкая) Differentiation degree (PUNLMP and low grade) | 2,027 (0,600 – 6,860) | 0,253 | |||
Риск (промежуточный) Hazard (intermediate) | 2,696 (0,630 – 11,548) | 0,179 | |||
Примечание. ТУР — трансуретральная резекция; МП — мочевой пузырь;
ПУННЗП — папиллярная уротелиальная неоплазия низкого злокачественного потенциала
Note. TURBT — transurethral resection of bladder tumour;
PUNLMP — papillary urothelial neoplasia with low malignant potential
Таблица 4. Одномерная и многомерная регрессии Кокса
в отношении оценки прогностической ценности переменных у пациентов группы 2
Table 4. Univariate and multivariate Cox regression
regarding the assessment of predictive value of variables in group 2 patients
Показатели Indicators | Одномерный анализ Univariate analysis | Многомерный анализ Multivariate analysis | ||
HR (95% CI) | p | HR (95% CI) | p | |
ТУР МП TURBT | 0,371 (0,137 – 1,018) | 0,053 | 0,267 (0,094 – 0,758) | 0,012 |
Повторная резекция (нет) Repeated resection (none) | 0,039 (0,001 – 7,681) | 0,228 | ||
Пол (женский) Sex (female) | 0,828 (0,305 – 2,246) | 0,711 | ||
Возраст (< 70 лет) Age (< 70 years) | 2,189 (0,806 – 5,941) | 0,123 | ||
Опухоль МП в прошлом (нет) Tumor history (none) | 3,371 (1,406 – 8,078) | 0,005 | 4,318 (1,732 – 10,768) | 0,001 |
Число опухолей (одиночная) Tumor number (single) | 1,516 (0,647 – 3,550) | 0,336 | ||
Размер опухоли (< 3 см) Tumor size (< 3 cm) | 0,539 (0,159 – 1,825) | 0,539 | ||
Локализация опухоли (другая) Tumor localisation (other) | 1,126 (0,440 – 2,881) | 0,802 | ||
Т стадия (Ta) T stage (Ta) | 3,481 (1,176 – 10,302) | 0,023 | 3,032 (1,022 – 8,996) | 0,044 |
Степень дифференцировки (ПУННЗП и низкая) Differentiation degree (PUNLMP and low grade) | 2,028 (0,600 – 6,861) | 0,254 | ||
Риск (промежуточный) Hazard (intermediate) | 2,697 (0,630 – 11,549) | 0,180 | ||
Примечание. ТУР — трансуретральная резекция; МП — мочевой пузырь;
ПУННЗП — папиллярная уротелиальная неоплазия низкого злокачественного потенциала
Note. TURBT — transurethral resection of bladder tumour;
PUNLMP — papillary urothelial neoplasia with low malignant potential
Таблица 5. Одномерная и многомерная регрессии Кокса
в отношении оценки прогностической ценности переменных у пациентов группы 3
Table 5. Univariate and multivariate Cox regression
regarding the assessment of predictive value of variables in group 3 patients
Показатели Indicators | Одномерный анализ Univariate analysis | Многомерный анализ Multivariate analysis | ||
HR (95% CI) | p | HR (95% CI) | р | |
ТУР МП TURBT | 0,376 (0,138 – 1,019) | 0,054 | 0,268 (0,095 – 0,759) | 0,013 |
Повторная резекция (нет) Repeated resection (none) | 0,040 (0,001 – 7,682) | 0,229 | ||
Пол (женский) Sex (female) | 0,829 (0,306 – 2,247) | 0,712 | ||
Возраст (< 70 лет) Age (< 70 years) | 2,190 (0,807 – 5,942) | 0,124 | ||
Опухоль МП в прошлом (нет) Tumor history (none) | 3,372 (1,407 – 8,079) | 0,006 | 4,319 (1,733 – 10,769) | 0,002 |
Число опухолей (одиночная) Tumor number (single) | 1,517 (0,648 – 3,551) | 0,337 | ||
Размер опухоли (< 3 см) Tumor size (< 3 cm) | 0,540 (0,160 – 1,826) | 0,540 | ||
Локализация опухоли (другая) Tumor localization (other) | 1,127 (0,441 – 2,882) | 0,803 | ||
Т стадия (Ta) T stage (Ta) | 3,482 (1,177 – 10,303) | 0,024 | 3,033 (1,023 – 8,997) | 0,045 |
Степень дифференцировки (ПУННЗП и низкая) Differentiation degree (PUNLMP and low grade) | 2,029 (0,600 – 6,862) | 0,255 | ||
Риск (промежуточный) Hazard (intermediate) | 2,698 (0,630 – 11,550) | 0,181 | ||
Примечание. ТУР — трансуретральная резекция; МП — мочевой пузырь;
ПУННЗП — папиллярная уротелиальная неоплазия низкого злокачественного потенциала
Note. TURBT — transurethral resection of bladder tumour;
PUNLMP — papillary urothelial neoplasia with low malignant potential
Представленные данные свидетельствуют о том, что во всех трёх группах независимыми прогностическими факторами, влияющими на прогноз НМИРМП являются предполагаемый тип операции, опухоль мочевого пузыря в анамнезе и патологическая стадия.
Обсуждение
ТУР мочевого пузыря является наиболее распространённой стратегией ведения НМИРМП и рекомендована большинством исследователей как «золотой стандарт» ведения пациентов данной когорты [10][11]. С морфологических позиций ТУР мочевого пузыря не отвечает современным требованиям, предъявляемым к макропрепарату, получаемому в ходе операции. Это проявляется в выраженном термическом повреждении макропрепарата, перемешанном характере материала, его фрагментации, нарушении вертикальной дифференцировки опухоли, а также разобщении блока «опухоль-резецированная стенка» [12]. Частота осложнений ТУР мочевого пузыря — 4 – 6%, из которых наиболее распространены инфекции мочевых путей и значительная гематурия [13][14]. В некоторых случаях могут возникнуть серьёзные осложнения, включая рефлекс запирательного нерва и перфорация мочевого пузыря. Факторы риска включают степень инвазии опухоли в мышечную стенку, глубину резекции и опыт хирурга [15]. Для преодоления данных недостатков в клиническую практику было внедрено лазерное лечение с использованием тулиевого и гольмиевого лазеров. Такая методика, по мнению ассоциации онкологов, обеспечивает высокое качество морфологического материала с наличием мышечного слоя в 96 – 100% случаев. Несколько исследований показали более высокую безопасность резекции опухолей мочевого пузыря с помощью тулиевого лазера по сравнению с обычной ТУР [16]. Результаты нашей работы продемонстрировали, что лазерная резекция значительно сокращает время катетеризации и госпитализации, количество осложнений, частоту рецидивов по сравнению с таковыми при ТУР мочевого пузыря. Однако не было обнаружено существенной разницы между тулиевой и гольмиевой лазерной резекции по времени операции, частоте рецидивов в течение 18 месяцев.
Ограничения исследования. Объём выборки. Ход исследования. Критерий включения.
Заключение
Применение лазерных технологий (тулиевого, гольмиевого лазеров) при резекции стенки мочевого пузыря по поводу НМИРМП перспективно и даёт хороший клинический результат, сопоставимый, а в некоторых случаях превосходящий ТУР мочевого пузыря. Данное направление является перспективным для дальнейшего изучения с целью расширения показаний к использованию у пациентов.
Ключевые моменты:
- при использовании тулиевого волоконного и гольмиевого лазеров зарегистрировано статистически значимое меньшее количество осложнений (послеоперационная макрогематурия, рефлекс запирательного нерва) по сравнению с группой пациентов, перенесших ТУР мочевого пузыря;
- в группе тулиевого и гольмиевого лазерного лечения НМИРМП зарегистрированы статистически значимые лучшие результаты частоты безрецидивной выживаемости на протяжении всего периода наблюдения по сравнению с ТУР мочевого пузыря;
- предполагаемый тип операции, наличие опухоли мочевого пузыря в анамнезе и патологическая стадия являются независимыми прогностическими факторами у пациентов трёх групп, влияющими на прогноз НМИРМП;
- применение лазерных технологий сокращает время катетеризации и длительности орошения мочевого пузыря в послеоперационном периоде по сравнению с ТУР стенки мочевого пузыря по поводу НМИРМП.
Список литературы
1. Гусниев М.А., Печникова В.В., Гущин М.Ю., Гусниев С.А., Гиоева З.В., Пшихачев А.М., Михалева Л.М. Анализ факторов риска рецидива немышечно-инвазивного рака мочевого пузыря после его комбинированного лечения. Медицинский вестник Северного Кавказа. 2022;17(3):264-268. DOI: 10.14300/mnnc.2022.17064
2. Shore ND, Palou Redorta J, Robert G, Hutson TE, Cesari R, Hariharan S, Rodríguez Faba Ó, Briganti A, Steinberg GD. Non-muscle-invasive bladder cancer: An overview of potential new treatment options. Urol Oncol. 2021;39(10):642-663. DOI: 10.1016/j.urolonc.2021.05.015
3. Иванов С.А., Заборский И.Н., Чайков В.С. Лечение немышечно-инвазивного рака мочевого пузыря высокого риска. Вестник урологии. 2017;5(2):42-49. DOI: 10.21886/2308-6424-2017-5-2-42-49
4. Al Hussein Al Awamlh B, Chang SS. Novel Therapies for High-Risk Non-Muscle Invasive Bladder Cancer. Curr Oncol Rep. 2023;25(2):83-91. DOI: 10.1007/s11912-022-01350-9
5. Бабаевская Д.И., Базаркин А.К., Тараткин М.С., Еникеев Д.В. Новейшие достижения в трансуретральной резекции стенки мочевого пузыря с опухолью. Вестник урологии. 2022;10(1):96-103. DOI: 10.21886/2308-6424-2022-10-1-96-103
6. Ивахно К.Ю., Важенин А.В., Карнаух П.А., Мисюкевич Н.Д. Мировой опыт применение тулиевого лазера в лечении мышечно-неинвазивного рака мочевого пузыря. Вестник Совета молодых учёных и специалистов Челябинской области. 2018;2(1):111-112. eLIBRARY ID: 35010553; EDN: XOXQBV
7. Li C, Gao L, Zhang J, Yang X, Liu C. The effect of holmium laser resection versus standard transurethral resection on non-muscle-invasive bladder cancer: a systematic review and meta-analysis. Lasers Med Sci. 2020;35(5):1025-1034. DOI: 10.1007/s10103-020-02972-w
8. Chen J, Zhao Y, Wang S, Jin X, Sun P, Zhang L, Wang M. Green-light laser en bloc resection for primary non-muscle-invasive bladder tumor versus transurethral electroresection: A prospective, nonrandomized two-center trial with 36-month follow-up. Lasers Surg Med. 2016;48(9):859-865. DOI: 10.1002/lsm.22565
9. Xu Y, Guan W, Chen W, Xie C, Ouyang Y, Wu Y, Liu C. Comparing the treatment outcomes of potassium-titanyl-phosphate laser vaporization and transurethral electroresection for primary nonmuscle-invasive bladder cancer: A prospective, randomized study. Lasers Surg Med. 2015;47(4):306-311. DOI: 10.1002/lsm.22342
10. Jin YH, Zeng XT, Liu TZ, Bai ZM, Dou ZL, Ding DG, Fan ZL, Han P, Huang YR, Huang X, Li M, Li XD, Li YN, Li XH, Liang CZ, Liu JM, Ma HS, Qi J, Shi JQ, Wang J, Wang DL, Wang ZP, Wang YY, Wang YB, Wei Q, Xia HB, Xing JC, Yan SY, Zhang XP, Zheng GY, Xing NZ, He DL, Wang XH; Chinese Urological Doctor Association (CUDA), Urological Association of Chinese Research Hospital Association (CRHA-UA), Uro-Health Promotive Association of China International Exchange, Promotive Association for Medical, Health Care (CPAM-UHPA). Treatment and surveillance for non-muscle-invasive bladder cancer: a clinical practice guideline (2021 edition). Mil Med Res. 2022;9(1):44. DOI: 10.1186/s40779-022-00406-y
11. Musat MG, Kwon CS, Masters E, Sikirica S, Pijush DB, Forsythe A. Treatment Outcomes of High-Risk Non-Muscle Invasive Bladder Cancer (HR-NMIBC) in Real-World Evidence (RWE) Studies: Systematic Literature Review (SLR). Clinicoecon Outcomes Res. 2022;14:35-48. DOI: 10.2147/CEOR.S341896
12. Liem EIML, Freund JE, Savci-Heijink CD, de la Rosette JJMCH, Kamphuis GM, Baard J, Liao JC, van Leeuwen TG, de Reijke TM, de Bruin DM. Validation of Confocal Laser Endomicroscopy Features of Bladder Cancer: The Next Step Towards Real-time Histologic Grading. Eur Urol Focus. 2020;6(1):81-87. DOI: 10.1016/j.euf.2018.07.012
13. Poletajew S, Krajewski W, Gajewska D, Sondka-Migdalska J, Borowik M, Buraczyński P, Dzięgała M, Łykowski M, Przudzik M, Tukiendorf A, Woźniak R, Bar K, Jabłonowski Z, Roslan M, Słojewski M, Zdrojowy R, Radziszewski P, Dziobek K. Prediction of the risk of surgical complications in patients undergoing monopolar transurethral resection of bladder tumour - a prospective multicentre observational study. Arch Med Sci. 2019;16(4):863-870. DOI: 10.5114/aoms.2019.88430
14. Kamadjou C, Kuitche J, Wadeu A, Mbassi A, Angwafo F. Transurethral Resection of Bladder Tumours: Results and Outcomes. Open Journal of Urology. 2022;12:342-356. DOI: 10.4236/oju.2022.126033
15. Lonati C, Esperto F, Scarpa RM, Papalia R, Gómez Rivas J, Alvarez-Maestro M, Afferi L, Fankhauser CD, Mattei A, Colombo R, Montorsi F, Briganti A, Krajewski W, Carando R, Laukhtina E, Teo JY, Zamboni S, Simeone C, Moschini M; European Association of Urology - Young Academic Urologists (EAU-YA U): Urothelial Carcinoma Working Group; European Association of Urology - European Society of Resident Urologists (EAU-ESRU). Bladder perforation during transurethral resection of the bladder: a comprehensive algorithm for diagnosis, management and follow-up. Minerva Urol Nephrol. 2022;74(5):570-580. DOI: 10.23736/S2724-6051.21.04436-0
16. Long G, Zhang Y, Sun G, Ouyang W, Liu Z, Li H. Safety and efficacy of thulium laser resection of bladder tumors versus transurethral resection of bladder tumors: a systematic review and meta-analysis. Lasers Med Sci. 2021;36(9):1807-1816. DOI: 10.1007/s10103-021-03272-7
Об авторах
С. В. ПоповРоссия
Сергей Валерьевич Попов — д-р мед. наук, профессор
Санкт-Петербург
Р. Г. Гусейнов
Россия
Руслан Гусейнович Гусейнов — канд. мед. наук
Санкт-Петербург
Е. В. Помешкин
Россия
Евгений Владимирович Помешкин — канд. мед. наук
Санкт-Петербург
О. Н. Скрябин
Россия
Олег Николаевич Скрябин — д-р мед. наук, профессор
Санкт-Петербург
К. В. Сивак
Россия
Константин Владимирович Сивак — д-р биол. наук
Санкт-Петербург
В. В. Перепелица
Россия
Виталий Владимирович Перепелица — канд. мед. наук
Санкт-Петербург
Т. А. Лелявина
Россия
Татьяна Александровна Лелявина — д-р мед. наук
Санкт-Петербург
Е. А. Малышев
Россия
Егор Алексеевич Малышев
Санкт-Петербург
Рецензия
Для цитирования:
Попов С.В., Гусейнов Р.Г., Помешкин Е.В., Скрябин О.Н., Сивак К.В., Перепелица В.В., Лелявина Т.А., Малышев Е.А. Сравнение тулиевого и гольмиевого лазеров с традиционной трансуретральной резекцией мочевого пузыря при немышечно-инвазивном раке мочевого пузыря. Вестник урологии. 2024;12(3):70-78. https://doi.org/10.21886/2308-6424-2024-12-3-70-78
For citation:
Popov S.V., Huseynov R.G., Pomeshkin E.V., Scriabin O.N., Sivak K.V., Perepelitsa V.V., Lelyavina T.A., Malyshev E.A. Comparison of thulium and holmium lasers with conventional transurethral bladder resection for non-muscle invasive bladder cancer. Urology Herald. 2024;12(3):70-78. (In Russ.) https://doi.org/10.21886/2308-6424-2024-12-3-70-78













































